甲状腺疾患
甲状腺は「のどぼとけ」のあたりにある蝶が羽を広げたような形をした臓器で甲状腺ホルモンを分泌し新陳代謝の調節を行っています。
甲状腺疾患には主に、甲状腺ホルモンの分泌異常をきたすものと甲状腺腫瘍ができるものの2つが挙げられます。
甲状腺ホルモンの異常をきたす疾患には、「バセドウ病」や「橋本病」などが挙げられ、甲状腺ホルモンの測定や甲状腺自己抗体測定等により診断を行います。
甲状腺腫瘍には良性・悪性腫瘍が含まれますが、良性腫瘍には濾胞腺腫や腺腫様甲状腺腫などがあげられ、悪性腫瘍には乳頭癌、濾胞癌、髄様癌、低分化癌、未分化癌があり、甲状腺原発悪性リンパ腫なども含まれます。
これらの診断には、甲状腺エコー検査と腫瘍からの細胞検査を行うことが有用です。
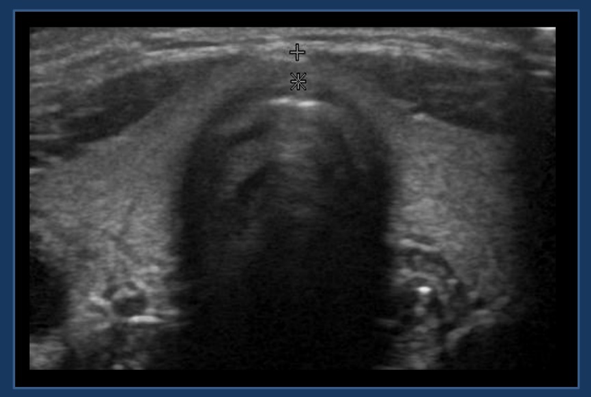
- 正常甲状腺のエコー検査所見
甲状腺エコー検査・細胞検査
甲状腺の腫瘍の評価には甲状腺エコー検査が有用ですが、エコー検査のみでは良性・悪性の判別は困難です。
腫瘍の精査のためには、細い針を腫瘍に穿刺・細胞を採取し顕微鏡で観察し良性・悪性の判断を行う必要があります。
この検査は、甲状腺エコー下穿刺細胞診と呼ばれます。
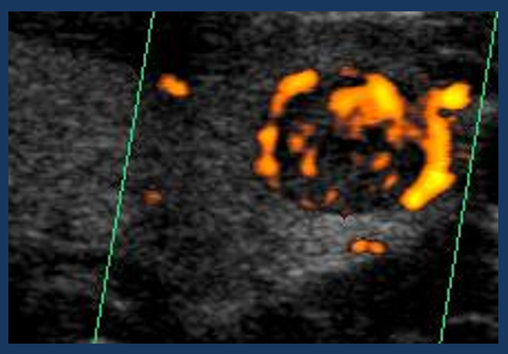
- 甲状腺エコー検査で甲状腺の左側に甲状腺腫瘍を確認することができます。
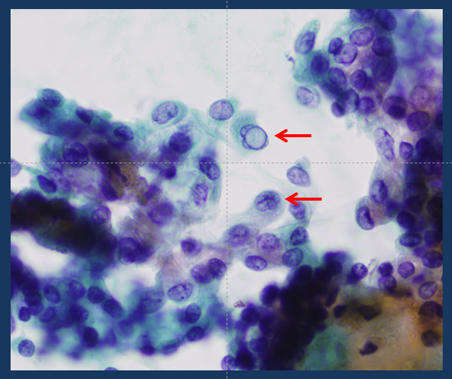
- 甲状腺腫瘍に対して甲状腺エコー下穿刺細胞診を行うことで甲状腺癌に特徴的な所見を確認することができます。
当院では、甲状腺エコー検査に加え、甲状腺エコー下穿刺細胞診を行い甲状腺腫瘍の精査を行います。
橋本病
橋本病は慢性甲状腺炎ともいわれ、リンパ球と免疫細胞により甲状腺に慢性的な炎症が起こることで、甲状腺が腫れたり、血液中の甲状腺ホルモン値が低くなったりする病気です。橋本病は、女性に多く軽症を含めると成人女性の30人に1人程度と高頻度に見られる疾患とされます。しかし、大部分の慢性甲状腺炎の患者さんでは、甲状腺ホルモン値は正常範囲で推移します。甲状腺超音波検査でびまん性甲状腺腫を確認し、血液検査で抗サイログロブリン抗体、抗TPO抗体といわれる甲状腺自己抗体が陽性であることで診断します。 橋本病の女性では妊娠中や産後に甲状腺機能が変動することがあり、定期的な血液検査が必要です。橋本病にみられる症状
全身のむくみ、体重増加、のどの腫れ、のどの違和感、やる気がない、寒がり、皮膚の乾燥、汗が出ない、徐脈傾向、声のかすれ、物忘れ、便秘、頭がボーとする、動作緩慢、眠け、脱毛、生理不順、高コレステロール血症、肝機能障害など治療
橋本病の治療には、合成T4製剤であるチラーヂンS®といわれる甲状腺ホルモン剤を用いてホルモン補充を行います。バセドウ病
バセドウ病の三大症状は甲状腺腫(甲状腺の腫れ)、動悸、眼球突出とされますが、その他にも様々な自覚症状を呈することがあります。バセドウ病では、血液中の甲状腺ホルモン値(Free T3, Free T4)が高く、下垂体ホルモンであるTSH(甲状腺刺激ホルモン)が抑制されます。抗TSH受容体抗体(TRAb)と呼ばれる自己抗体が陽性であればバセドウ病とほぼ診断されますが、バセドウ病でもTRAbが陰性の場合もあり、放射性ヨウ素摂取率が低くないことが確認できればバセドウ病と診断します。超音波検査で甲状腺の大きさや腫瘍の合併の有無を確認することも大切です。バセドウ病にみられる症状
倦怠感、体重減少、のどの腫れ、暑がり、発汗、頻脈、息切れ、手足の震え、眼球突出、下痢ぎみ、イライラ感、不眠、脱毛、筋力低下、生理不順など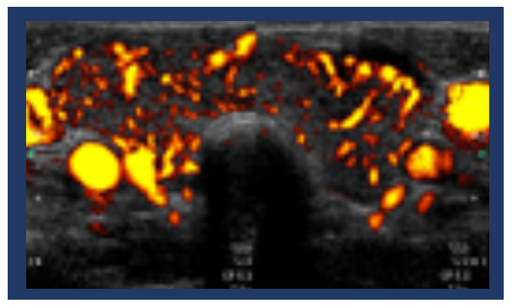
甲状腺エコー検査でバセドウ病の所見を認める。
治療
チアマゾール(メルカゾール®)とプロピルチオウラシル(チウラジール®、プロパジール®)という抗甲状腺薬で甲状腺ホルモンを抑える治療を行います。これらの薬は甲状腺でホルモンが作られるのを阻害しますが、薬が充分に効いてホルモン値が正常になるまでには数週間以上かかり、その間は安静を保つことも必要です。抗甲状腺薬の第一選択薬であるメルカゾール®では、蕁麻疹などの皮膚症状、肝機能障害、白血球減少などがあり注意が必要です。またバセドウ病の治療では薬物療法以外にも手術や放射性ヨウ素治療などがあります。その他の甲状腺中毒症
甲状腺中毒症とは、血中の甲状腺ホルモンの働きが過剰になる状態であり、甲状腺ホルモンが過剰に作られる病気の代表がバセドウ病です。甲状腺中毒症を呈する疾患には、バセドウ病以外にも機能性甲状腺結節、TSH産生(下垂体)腫瘍、妊娠性一過性甲状腺機能亢進症などが挙げられます。また、甲状腺の破壊によって甲状腺ホルモンが血液中にもれ出ることにより甲状腺中毒症を呈することがあり、無痛性甲状腺炎、亜急性甲状腺炎が含まれます。甲状腺ホルモン上昇の際にはこれら疾患の鑑別が必要となります。妊娠と甲状腺疾患
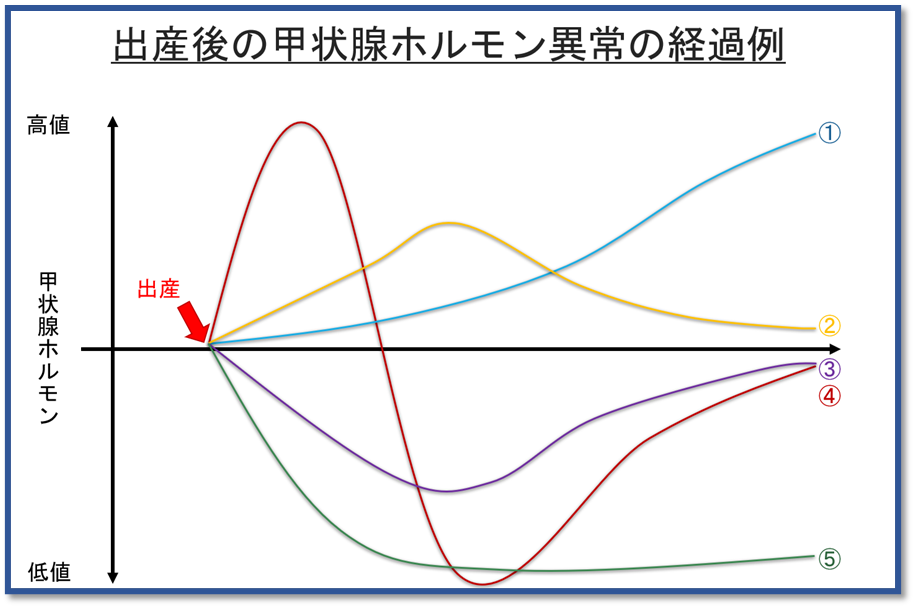
また、出産後の体調不良では甲状腺疾患を新たに発症している場合があります。いわゆる「産後の肥立ちが悪い」場合や産後うつ病の場合には甲状腺ホルモン異常の場合があるため、甲状腺ホルモン値を評価することが推奨されています(ATAガイドライン2017)。出産後に生じる甲状腺機能異常のことを出産後自己免疫性甲状腺症候群と診断しますが、出産後婦人全体の5~10%程度に認められるとも報告されています。出産後自己免疫性甲状腺症候群は、図のように出産を契機に数か月間程度で甲状腺ホルモンの変動する状態であり、主に①~⑤の5病型に分類されています。
① 永続性甲状腺中毒症
② 一過性甲状腺中毒症
③ 一過性甲状腺機能低下症
④ 破壊性甲状腺中毒症
⑤ 永続性甲状腺機能低下症
出産後の甲状腺機能異常に対しては、病型の正しい診断と治療適応の有無についての適切な判断が必要となります。
副甲状腺
甲状腺の背面には、左右の上下に計4つの副甲状腺があります。黄褐色・米粒大であり、1つの副甲状腺の重さは、平均30〜50mg程度の小さい内分泌腺で、副甲状腺ホルモンを産生しています。カルシウムは、骨や歯の主要構成要素の1つで、その99%が骨と歯に存在しています。副甲状腺ホルモンは、骨の代謝を亢進させて骨のカルシウムを血液中に出します。診断には、副甲状腺ホルモン(PTH)の測定、超音波検査、アイソトープ検査(副甲状腺シンチグラフィ)を行うことで診断を行います。 原発性副甲状腺機能亢進症は、副甲状腺にできた腺腫や癌などが副甲状腺ホルモンを過剰に分泌し、血液中のカルシウム値が上昇することで症状を呈します。 高カルシウム血症によって、倦怠感・食欲不振・吐き気などの症状に加えて、骨が脆くなって骨折しやすくなることや、腎結石などの症状を呈します。二次性高血圧症(内分泌性高血圧症)
高血圧症の80~90%程度は遺伝的背景と塩分過剰摂取などの生活習慣が背景となって発症しています。一方で、10~20%は二次性高血圧症とよばれる原因疾患の除去により治療が可能な高血圧とされます。内分泌性高血圧症とは、血圧を上昇させるホルモンの過剰分泌によって高血圧をきたした病態です。
二次性高血圧症(内分泌性高血圧症)では、複数の降圧剤を内服しても改善が得られない治療抵抗性であること、増加しているホルモンにより血糖値の上昇・高脂血症などをきたすこと、増加したホルモンが心臓・血管などに臓器障害をきたすことがあるため、原因疾患の正しい診断と治療が必要です。
このような二次性高血圧症(内分泌性高血圧症)をきたす疾患には下記のような疾患があげられます。
- 下垂体疾患:先端巨大症・クッシング病
- 甲状腺疾患:バセドウ病
- 副腎疾患:原発性アルドステロン症・クッシング症候群・褐色細胞腫・他のミネラルコルチコイド産生腫瘍
- 腎臓による:腎血管性高血圧症・一部の漢方内服など
脂質代謝
健診などで確認されるLDLコレステロール、HDLコレステロール、中性脂肪などの数値異常がある場合に脂質異常症と診断されます。脂質異常症の診断基準は下記の数値が基準となります。
| LDLコレステロール | 140mg/dl以上 | 高LDLコレステロール血症 |
| 120~139mg/dl | 境界域高コレステロール血症 | |
| HDLコレステロール | 40mg/dl未満 | 低HDL血症 |
| トリグリセライド | 150mg/dl | 高トリグリセライド血症 |
| non-HDLコレステロール | 170mg/dl以上 | 高non-HDLコレステロール血症 |
| 150~169mg/dl | 境界域高non-HDLコレステロール血症 |
脂質異常症では、それぞれ個人が持つリスク因子を考慮した目標を設定し治療を開始することが重要となります。
尿酸代謝
健診で指摘されることも多い尿酸値の上昇した状態が高尿酸血症です。尿酸値が上昇することで尿酸が関節内で結晶化し炎症を起こすと痛風発作を発症します。
高尿酸血症は全人口の男性20%、女性5%程度とされ男女差が明確な疾患の1つとなります。高尿酸血症では、痛風関節炎を発症する以外にも、尿路結石や慢性間質性腎炎などの発症にも関与するとされるため、尿酸値の管理が重要です。最近では高尿酸血症を尿酸排泄低下型と腎負荷型に分類し、腎負荷型には尿酸産生過剰型と腎外排泄低下型が含まれる病型分類がされています(高尿酸血症・痛風の治療ガイドライン 第3版)。高尿酸血症の治療では、肥満の是正、禁酒・節酒などに加えて、尿酸生成抑制薬や尿酸再吸収阻害薬といった高尿酸血症治療剤が使用されます。
高尿酸血症の治療では、痛風発作の経験の有無や、腎障害・尿路結石・高血圧症・高脂血症・虚血性心疾患・耐糖能障害の有無などを考慮して治療開始することが重要となります。
骨代謝
骨粗鬆症とは、骨強度が低下し骨折リスクが増大した状態とされ、国内における骨粗鬆症の患者数は、男性300万人・女性980万人で計1280万人と報告されています(骨粗鬆症予防と治療ガイドライン2015年版)。骨は吸収と形成による新陳代謝を繰り返すことで骨の強度を維持するとともに、カルシウム値を一定に保つ役割もあります。骨粗鬆症の発症リスク因子としては、女性ホルモン(エストロゲン)・副甲状腺ホルモン(PTH)といった内分泌ホルモンやビタミンD、ビタミンK、飲酒、喫煙、遺伝因子、ステロイド薬の使用などがあり多くの要因が影響します。また2型糖尿病患者さんでは、大腿骨の骨折リスクは1.4~1.7倍と報告(骨粗鬆症の予との治療ガイドライン2015年度版)され骨密度の低下のみならず骨質の劣化も認められるとされます。その他にも副甲状腺機能亢進症・甲状腺機能亢進症・Cushing症候群などといった内分泌疾患では骨折リスクが高くなるため、骨密度の評価も重要となります。
骨粗鬆症のリスクのある方では、骨密度の評価を行い、骨密度・骨折既往・家族歴なども配慮した内服加療を検討する必要があります。


